Fotoprotección en el paciente oncológico. Vulnerabilidad a la exposición solar
Vulnerability to sun exposure
Introducción
Las tasas de incidencia, morbilidad y mortalidad de los cánceres de piel están aumentando en los últimos años, transformándose en un problema de salud pública a nivel mundial. Este aumento de incidencia puede explicarse por una combinación de distintos factores que conllevan a un incremento en la exposición a la radiación ultravioleta (UV), como una exposición solar innecesaria aumentada por la moda del bronceado y camas de rayos UVA1, la reducción de la capa de ozono2, abuso de fotoprotectores tópicos que incrementan el tiempo de exposición al sol3, y a la falta de conductas y estrategias preventivas4.
Se considera que la conducta de la persona con respecto al sol es la causa principal de aumento de la tasa de cáncer de piel en las últimas décadas, así como la necesidad de protegerse, no sólo en actividades al aire libre, sino también en espacios interiores, ya que la radiación UVA y la luz visible atraviesan los cristales5.
El paciente oncológico tiene factores añadidos de vulnerabilidad al sol sobre la población general, por lo que necesita ser informado y adecuar las recomendaciones a su situación. Ante la falta de guías específicas, este trabajo tiene como objetivo establecer una guía de recomendaciones para pacientes oncológicos, incluyendo consejos y cuidados para protegerse eficientemente del efecto dañino de la radiación solar a esta población. Para ello se han analizado las condiciones especiales que les hacen más vulnerables a la exposición solar, la importancia de informar sobre fotoprotección y las recomendaciones específicas que existen actualmente publicadas al respecto. También se han analizado las características que debe reunir un fotoprotector solar tópico para estos pacientes.
Existe el consenso de que el asesoramiento relevante para el cuidado primario puede aumentar los comportamientos protectores del sol6. De ahí la importancia de estar bien informado; de manera especial los médicos a cargo de pacientes vulnerables, además de la población general. No obstante, los resultados de algunos estudios demuestran la necesidad de una mejor concienciación y educación sobre el conocimiento de los filtros solares y la protección ultravioleta.
Material y método
Para la obtención de la información se han realizado las siguientes búsquedas bibliográficas:
- Revisión bibliográfica según los siguientes criterios técnicos:
- palabras clave: protección solar, paciente oncológico, toxicidad fotoprotectores, efectos negativos luz solar, radiación ultravioleta, prevención cáncer piel, hiperpigmentación, fotosensibilidad, toxicidad terapias antineoplásicas;
- tesauros: PubMed, Cochrane, Ovid;
- filtros: revisiones y artículos de texto completo de los últimos 5 años.
- Recopilación de recomendaciones en fotoprotección en paciente oncológico, referidos en estudios especializados:
- oncología y estética (Máster en Calidad de Vida y Cuidados Médico Estéticos, ediciones I y II) y
- instituciones sanitarias y sociedades científicas, ASCO (American Society of Clinical Oncology), SEOM (Sociedad Española de Oncología Médica), SEOR (Sociedad Española de Oncología Radioterápica), OMS (Organización Mundial de la Salud), AEDV (Academia Española de Dermatología y Venereología), ADD (American Academy of Dermatology), SKF (Skin Cancer Foundation).
- Revisión y adaptación de algoritmos y criterios de cuidados en fotoprotección para otros grupos de riesgo (inmunodeprimidos, fotosensibles, atópicos, piel sensible y barrera cutánea alterada).
Resultados
La vulnerabilidad al sol del paciente oncológico está relacionada con los efectos colaterales de las terapias antineoplásicas: fotosensibilidad, alteración de la barrera cutánea y el riesgo de desarrollar tumores cutáneos inducidos7,8. A estas causas específicas se unen las de vulnerabilidad de la población general y la edad.
El análisis de la situación actual sobre la información disponible en fotoprotección se resume de la siguiente manera:
- Algunos autores se plantean que el mensaje más importante debería ser no pasar tanto tiempo bajo el sol9 y no solo el empleo de cremas solares.
- La adhesión a las pautas de fotoprotección no se realizan correctamente incluso en pacientes oncológicos10.
- Existe el consenso de que el asesoramiento relevante para el cuidado primario puede aumentar los comportamientos protectores del sol6,11.
- Las medidas de prevención del cáncer de piel deben incluir el autoexamen, además del examen y seguimiento de las lesiones pigmentadas por el dermatólogo12.
- La OMS aconseja informar sobre el índice UV especialmente a los grupos de población vulnerables y/o con alta exposición solar.
- La OMS advierte, y es relevante, que la dosis de exposición solar máxima no se puede recomendar en pacientes con fotosensibilidad.
- La exposición a la luz solar puede favorecer la aparición de hiperpigmentación inducida por lo que se recomienda una fotoprotección adecuada, según se describe en el documento de consenso sobre el manejo de los eventos adversos cutáneos en pacientes tratados con quimioterapia, de la Academia Española de Dermatología y de la Sociedad Española de Oncología Médica 20198.
- Las nuevas estrategias en fotoprotección tópica y oral deben ser eficaces y seguras, no sólo protegiendo frente a la radiación ultravioleta sino también en reducir significativamente el daño cutáneo inducido por las mismas (quemadura, inmunosupresión y carcinogénesis13‑17. Los fotoprotectores deben formularse para que sean fáciles de aplicar, resistentes al agua y fotoestables, con el fin de aumentar el cumplimiento de los usuarios13,18.
- Es destacable que no se ha encontrado ningún tipo de filtro químico con indicación específica para el paciente oncológico y con evidencia científica de su seguridad para este tipo de pacientes.
Discusión
El paciente oncológico tiene posibilidades añadidas de ser vulnerable al sol sobre las de la población general sensible (fototipos claros, presencia de nevus, antecedentes de cáncer cutáneo, trabajadores en exteriores, deportistas y edad poblacional). La radiación solar puede agravar los efectos colaterales derivados de los tratamientos antineoplásicos, como son la fotosensibilización, alteraciones de la pigmentación, erupciones acneiformes, otras dermatosis, y el riesgo de desarrollar tumores cutáneos inducidos. El seguimiento dermatológico en estos pacientes a largo plazo es prioritario, así como proporcionarles una educación en fotoprotección crónica adaptada7. Además, la luz solar suprime la respuesta inmune y los tratamientos antineoplásicos pueden reducir los mecanismos defensivos naturales de la piel (engrosamiento de la epidermis y la dermis, la síntesis de melanina, activación de moléculas antioxidantes, sistemas de reparación del DNA y la síntesis de citocinas) alterando la barrera cutánea, debido a xerosis, eritema y/o radiodermitis) y haciéndoles aún más susceptibles a la fotocarcinogénesis.
La mayoría de los fármacos utilizados como tratamientos antineoplásicos presentan reacciones de fotosensibilidad y disminuyen la dosis eritematógena mínima (DEM). Además, las fotodermatosis exógenas son frecuentes en pacientes polimedicados, situación que se puede dar fácilmente en el paciente oncológico.
La educación en fotoprotección solar en estos pacientes debe ser prioritaria antes de la iniciación del tratamiento, haciendo hincapié en que exponerse a la luz también incluye los días nublados, las exposiciones indirectas a la sombra, bajo una sombrilla o la que llega a través de los cristales. Estas reacciones de fotosensibilidad están mediadas tanto por UVB como UVA, filtradas a través de las nubes y los cristales. Además, cabe tener en cuenta que, si la medicación es fotosensibilizante, puede producir reacciones con muy poca cantidad de 7.
Los pacientes tratados con quimioterapia o terapias dirigidas presentan un mayor riesgo de desarrollar pigmentación cutánea de forma difusa o localizada secundaria a la exposición a la luz. Estos cambios pigmentarios producidos por los tratamientos antineoplásicos se pueden acentuar con la exposición al sol8.
Los tratamientos contra el cáncer (quimioterapia, terapias dirigidas) pueden inducir el desarrollo de uno o varios tipos de cáncer de piel secundario, durante o después del tratamiento, incluso varios años después. En estos pacientes es necesaria una educación sobre fotoprotección crónica adaptada y un seguimiento dermatológico periódico, al menos una vez al año y durante toda la vida7,19.
La evidencia disponible hasta ahora no ha permitido demostrar que el uso de sustancias fotoprotectores afecte a los niveles de vitamina D en la población general probablemente porque en la mayoría de los casos no se aplica la cantidad recomendada15,16,18,20, pero sí en condiciones de restricción de la exposición solar con el uso de vestimenta, no con el de sombrero y cremas protectoras. Se recomienda la suplementación con vitamina D en caso de riesgo de insuficiencia como es en el caso de fotoprotección rigurosa recomendada cuando existe fotosensibilidad20, situación que se da en el paciente oncológico.
Los médicos involucrados en el cuidado de pacientes con alto riesgo de cáncer de piel deben ser entrenados con respecto a las medidas de protección solar para prescribir las recomendaciones más adecuadas y hacer su seguimiento12. La información personalizada y relevante ha demostrado que aumenta la adhesión21, y debe ser clara evitando el malentendido y confusión entre los usuarios11. Con este fin es probable que la educación sea la intervención más eficaz para adoptar medidas de fotoprotección eficaces.
Los protectores solares tópicos deben ser capaces de:
- Evitar a absorción de la radiación UVB para reducir la quemadura solar y de la radiación UVA para reducir la inmunosupresión, así como la mutación del DNA, el daño oxidativo de lípidos y proteínas, el fotoenvejecimiento y fotosensibilización18,22.
- Proteger de la radiación infrarroja (IR) por su implicación en la formación de radicales libres (fotocarcinogénesis) y fotoenvejecimiento15,20,22‑24.
- Proteger de la luz visible implicada en ciertas dermatosis y alteraciones pigmentarias20,25.
- Atrapar radicales libres, poseer enzimas o sustancias activas que estimulan los sistemas de reparación del DNA15.
Los fotoprotectores deben ofrecer buena cosmeticidad que facilite la adhesión en su uso22, haber demostrado seguridad en estudios en vivo, especialmente para pacientes vulnerables26, ser seguros para el medio ambiente y no deberían ser tóxicos ni causar reacciones alérgicas. Pero los filtros solares no están exentos de efectos secundarios y en particular su seguridad a largo plazo es a menudo debatida18. Las reacciones o problemas relacionados más frecuentes son las intolerancias cutáneas (irritación, alergia de contacto y fotoalergia) y el riesgo de absorción. Se cuestionan sus efectos a dosis bajas durante mucho tiempo16, y se requieren estudios a largo plazo. El paciente oncológico puede tener la barrera cutánea alterada, situación que puede favorecer la absorción de sustancias. También existen preocupaciones sobre el efecto endocrino de los filtros UV27,28 que incluyen efectos estrogénicos y la posibilidad de su absorción sistémica, ya sea de forma percutánea (barrera cutánea alterada, xerosis, etc.), o por exposición agregada (vía oral, inhalatoria, spray)29. Estas situaciones pueden facilitar o aumentar la absorción sistémica de estas sustancias en población vulnerable (niños, periodo fetal, pubertad) incluido el paciente oncológico. La ONU (2018) publicó una lista, preparada por la comisión del Panel Internacional sobre la Contaminación de Sustancias Químicas (IPCP), de 45 sustancias químicas que se han identificado como sustancias químicas de alteración endocrina (EDC) o EDC potenciales (hasta final de julio de 2017). En ella se encuentran sustancias que pueden estar presentes en los cosméticos como triclosán, parabenos, ftalatos y filtros solares (benzophenona‑3, metoxicinamato de etilhexilo, 4‑metilbencilideno alcanfor). Fernández ME et al (2019), publicaron un artículo en el que definieron los criterios que debe cumplir un producto cosmético para su uso en pacientes oncológicos incluyendo, entre sus propuestas, que no contuvieran disruptores endocrinos. Este trabajo expone las conclusiones extraídas del análisis de 100 ingredientes seleccionados, incluidos filtros solares, según sus propiedades beneficiosas, efectos perjudiciales y/o frecuencia de aparición en productos cosméticos europeos actuales30.
En noviembre de 2018 la Comisión Europea (Bruselas, 7.11.2018 COM (2018) 734 final) presentó sus estrategias en materia de alteradores endocrinos para los próximos años con el objetivo de garantizar un alto nivel de protección a los ciudadanos de la UE y del medio ambiente. A pesar de los logros y consensos en cuanto a la definición de disruptor endocrino, a la importancia de la exposición a los mismos en periodos críticos (desarrollo fetal y pubertad), a la posibilidad de causar efectos acumulativos (“efecto cóctel”), y a que se sabe que los alteradores endocrinos pueden interferir con el sistema endocrino de formas distintas, sigue habiendo grandes lagunas de conocimiento como son los efectos que tienen la exposición de estas sustancias en el desarrollo de enfermedades31. Surge así la pregunta de si el principio de “umbral de seguridad” es aplicable (dosis por debajo de la cual no se espera que produzcan efectos adversos), y de qué manera, en la evaluación de seguridad de los alteradores endocrinos, así como la plena comprensión de la exposición combinada del mecanismo de acción y el desarrollo de alternativas más seguras.
Cuando la evaluación científica no puede aportar la certeza suficiente, la Comisión se guía por el llamado principio de cautela a la hora de adoptar medidas de protección de los ciudadanos y el medio ambiente. El planteamiento estratégico de la Unión Europea en materia de alteradores endocrinos en los próximos años debería basarse en la aplicación del principio de cautela, y tener entre otros, el objetivo de minimizar la exposición global de las personas y del medio ambiente a los alteradores endocrinos, prestando especial atención a las exposiciones durante periodos importantes de desarrollo como es el desarrollo fetal y la pubertad.
Se recomienda que los fotoprotectores empleados con la barrera cutánea alterada y niños prioricen en su composición los filtros físicos y aquellos filtros químicos completamente seguros que han demostrado no absorberse por la piel32.
Los filtros físicos son sustancias de origen mineral (dióxido de titanio y óxido de zinc), forman una barrera a la irradiación, son insolubles al agua, inertes (fotoestables), con muy poco potencial de sensibilización alérgica, y cubren todo el espectro solar incluido el infrarrojo y luz visible33. Las formas no micronizadas bloquean la radiación infrarroja y la luz visible, pero se toleran mal cosméticamente. Las formas micronizadas (tamaño de partícula menor a 100 nm) o formas NANO transparentes a la luz visible, son eficaces en protección frente a UVA y UVB, y de seguridad en piel dañada como en individuos con dermatitis atópica15,34, pero su uso en pulverizaciones sí puede ser dañino para los pulmones. Otros autores no lo recomiendan en personas con la barrera cutánea alterada18,22.
En cuanto a los filtros químicos, su mayor problema es la fotodegradabilidad (degradación con la luz solar) y la posibilidad de producir irritación y fototoxicidad (fotoalergia) variable, presentando un mayor riesgo de causar reacciones de contacto comparado con las pantallas minerales15,23, por lo que existe riesgo de intolerancia, especialmente en pieles sensibilizadas tras la quimioterapia y/o radioterapia.
La fotoprotección es una actividad preventiva y terapéutica frente al cáncer de piel y al fotoenvejecimiento, por lo que incluye moléculas y estrategias que actúan previniendo el daño actínico y minimizando su desarrollo mediante el uso de antioxidantes tópicos y orales, y reparadores de DNA15,20,23, inmunomoduladores, antiinflamatorios e inhibidores de la actividad de remodelación de la matriz extracelular14. Por otra parte, estudios similares también apuntan que se necesita investigar sobre las dosis activas para obtener sus beneficios35.
En población general el enfoque actual es recomendar combinados orales con efectos sinérgicos que suman los efectos beneficiosos de cada uno de ellos. Los polifenoles son los más utilizados (presentes en legumbres secas, miel, vino tinto, chocolate, té verde, cardo mariano y muchas frutas y verduras) en forma de alimentos o como fitoquímicos (ácidos fenólicos, flavonoides, catequinas, estilbenos y proantocianidinas)35. Otros autores manifiestan preocupación sobre los efectos dañinos de preparados orales a largo plazo porque pueden contener productos farmacéuticamente activos con efectos clínicos e interacciones medicamentosas que el prescriptor debe conocer36.
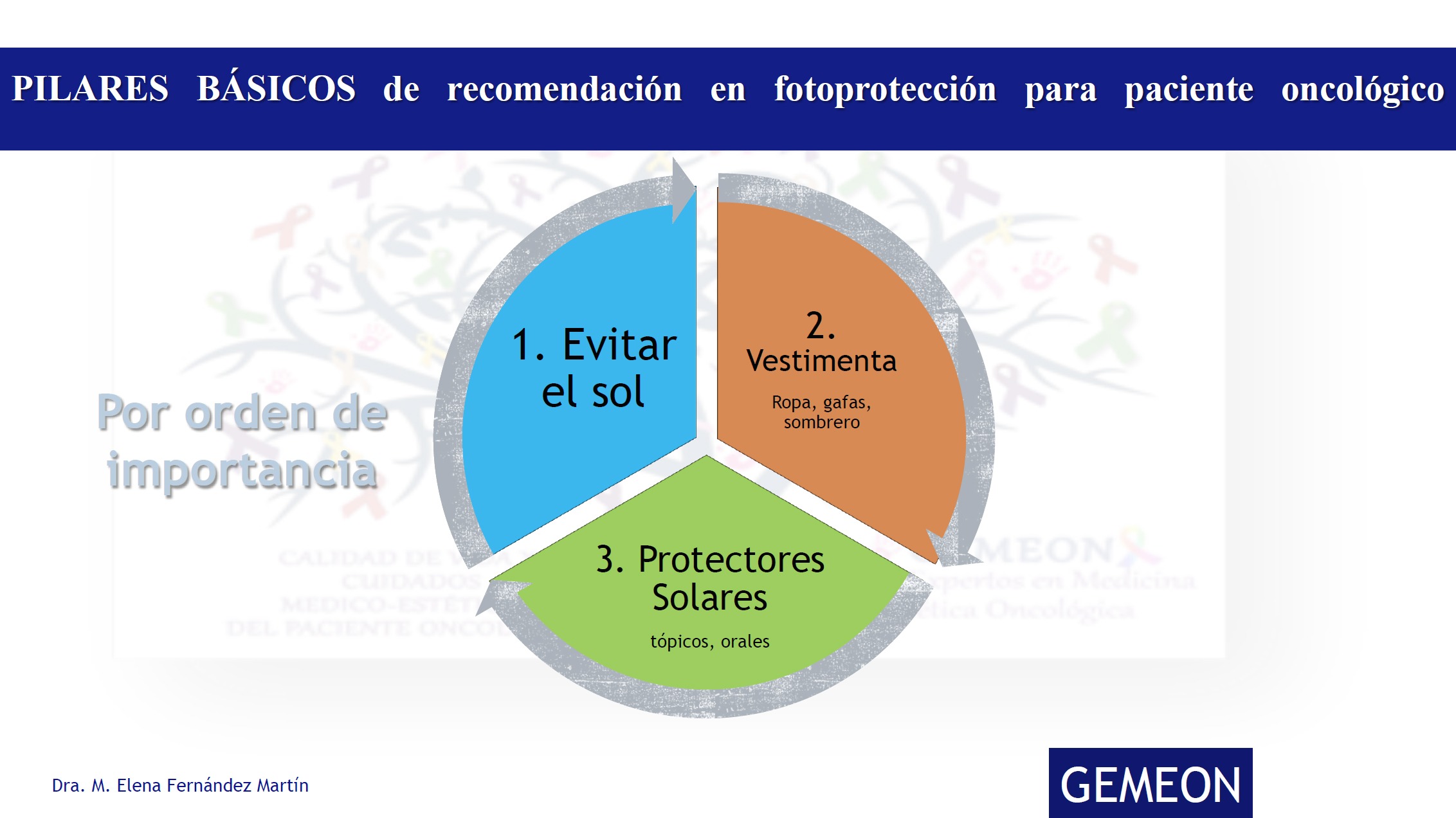
La fotoprotección actual para la población general, y adaptada específicamente hacia el paciente oncológico, se basa en tres pilares básicos por orden de importancia (Figura 1):
- evitación de la exposición y prevención de quemadura solar;
- vestimenta (ropa y sombrero y gafas); y
- uso de fotoprotección tópica y oral.
La OMS aconseja conocer el índice UV como instrumento educativo para informar sobre la protección solar y los riesgos de la radiación UV para la salud advirtiendo de la energía solar según la hora del día, época del año, latitud, altitud, reflexión superficial, nubes, y contaminación ambiental. Este conocimiento permite adoptar las medidas recomendadas de protección en cada momento, cambiar las actitudes y el comportamiento de las personas especialmente vulnerables, con respecto a la exposición a la radiación UV, siendo habitual informar a través de las Agencias de Meteorología (Figura 2).

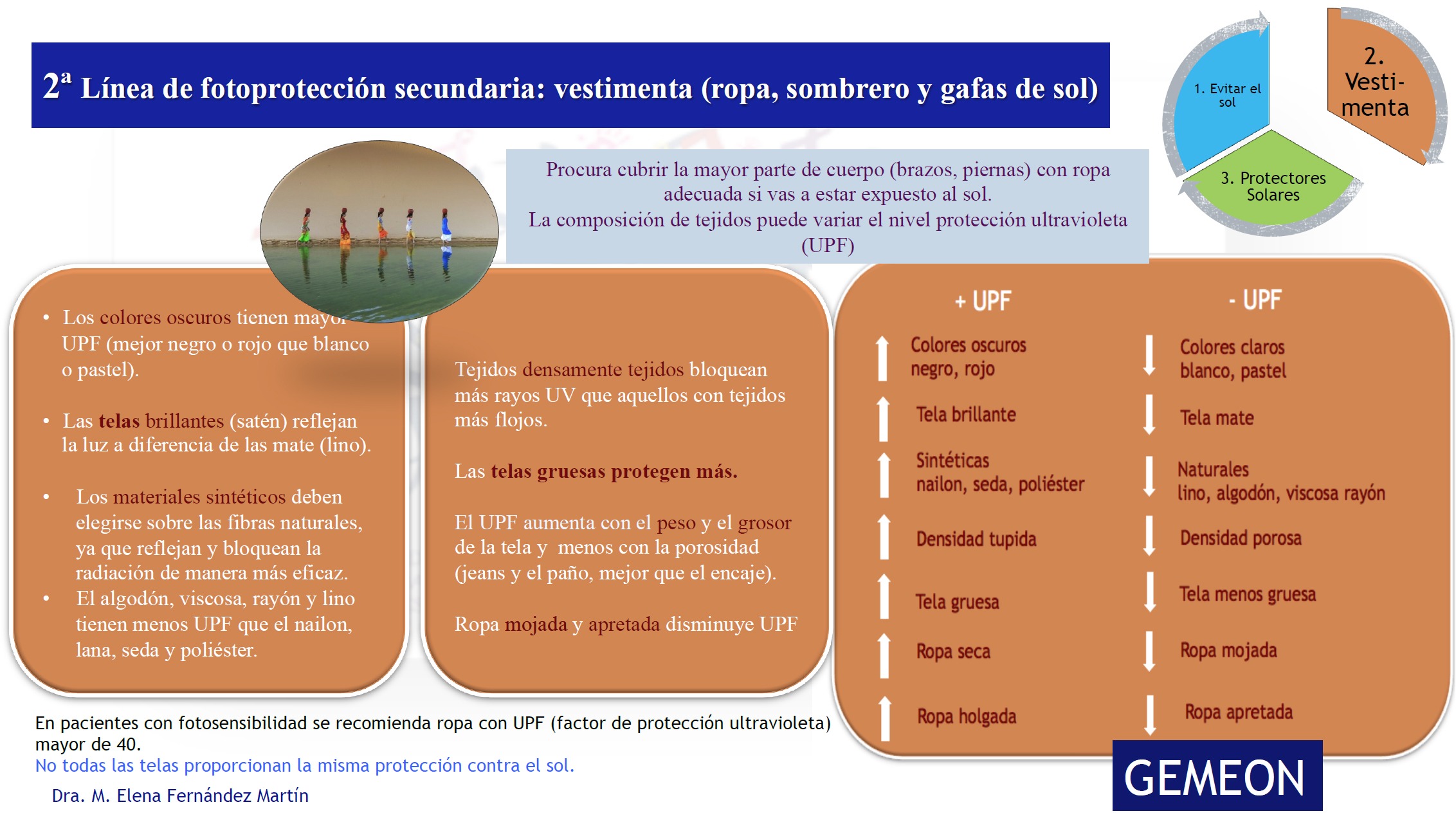
Cubrir el cuerpo (ropa) y cabeza (sombrero y gafas de sol) es la segunda línea de fotoprotección, después de haber evitado la exposición al sol. Sin embargo, no todas las telas proporcionan la misma protección contra el sol. Para determinar con precisión los niveles de eficacia de diferentes tejidos protectores del sol, se utiliza el factor de protección ultravioleta (UPF) que mide los niveles de radiación bloqueada de UVA y UVB. Cuanto mayor sea la UPF, mayor será la protección contra rayos UV. En pacientes con fotosensibilidad se recomienda ropa con UPF mayor de 40 (Figura 3).
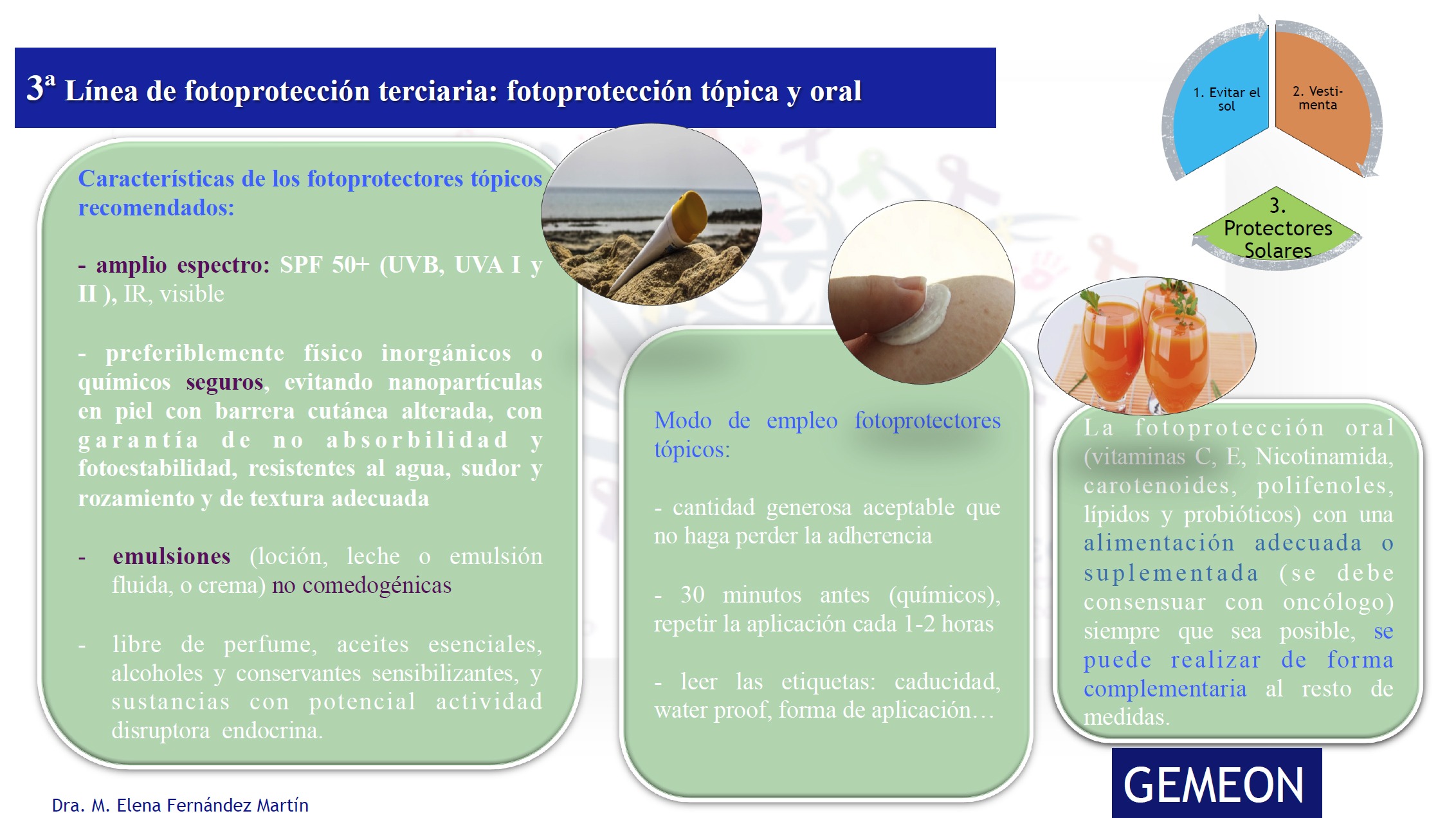
En el paciente oncológico se deberán recomendar filtros solares tópicos con SPF (índice de protección solar) más alto (50+), teniendo en cuenta que la fotosensibilidad reduce la DEM7,15. La alteración de la barrea cutánea y la xerosis van a condicionar que la composición de los fotoprotectores tópicos evite el alcohol, perfumes, conservantes y filtros irritantes o sensibilizantes7,13. La forma cosmética más adecuada es la emulsión porque genera adherencia11,22,31 pero sabiendo que reduce la permanencia sobre la piel.
Los filtros recomendados son preferiblemente físicos inorgánicos (dióxido de titanio, óxido de zinc)33, evitando nanopartículas o formas NANO en piel con barrera cutánea alterada23,26 con garantía de no absorbilidad15,34 y fotoestabilidad (las formas nano deben ir recubiertas), resistentes al agua, sudor y rozamiento. Los filtros químicos pueden ser peor tolerados, su mayor problema es la fotodegradabilidad y la posibilidad de producir irritación y fototoxicidad variable, presentando mayor riesgo de causar reacciones de contacto comparado con las pantallas minerales13,18,23 por lo que existe riesgo de intolerancia especialmente en pieles sensibilizadas tras la quimioterapia y/o radioterapia.
La fotoprotección oral (vitaminas C, E, nicotinamida, carotenoides, polifenoles, lípidos y probióticos), en combinación con una alimentación adecuada o suplementada, puede ser útil para cubrir exposiciones temporales o continuas, pero necesita varias semanas para alcanzar los niveles óptimos34. De otra parte, requiere consenso por parte del oncólogo por posibles interacciones e incompatibilidad con los tratamientos oncológicos. Las combinaciones de varios compuestos activos tienen efectos sinérgicos y no excluyentes. Según las circunstancias se podrán aconsejar antioxidantes tópicos antes de la exposición solar (Figura 4).
Conclusión
El paciente oncológico tiene posibilidades añadidas de ser vulnerable al sol, por ello es importante informarle de las consideraciones especiales respecto a las medidas de fotoprotección. El objetivo es evitar y reducir los efectos colaterales de las terapias antineoplásicas, agravadas por la exposición solar (fotosensibilidad, alteraciones de la pigmentación y otras dermatosis) y el riesgo de desarrollar tumores cutáneos.
No se pueden recomendar dosis de exposición solar máxima en pacientes con fotosensibilidad.
En general, los pacientes oncológicos van a tolerar mal los fotoprotectores tópicos, por lo que hay que hacer más hincapié en las líneas de fotoprotección primaria y secundaria, sobre todo cuando existen fotosensibilidad y alteraciones cutáneas.
Al paciente oncológico se le deberá recomendar el índice de protección solar más alto teniendo en cuenta que la fotosensibilidad reduce la dosis eritematógena mínima.
Los tipos de filtros recomendados serán preferiblemente físicos inorgánicos, evitando nanopartículas sobre una piel con barrera cutánea alterada.
Las líneas de fotoprotección, que incluyen antioxidantes tópicos y por vía oral, pueden ser una opción de refuerzo y complementaria al resto de medidas, pero requiere consenso por parte del oncólogo por posibles interacciones con los tratamientos oncológicos.
Agradecimiento
Agradezco a la Dra. Paloma Tejero sus oportunas y acertadas indicaciones, que me han servido para ultimar el artículo presentado.
Bibliografía
- Magdum A, Leonforte F, McNaughton E, Kim J, Patel T, Haywood R. Sun protection--do we know enough? J Plast Reconstr Aesthet Surg. 2012 Oct;65(10):1384‑9. https://doi.org/10.1016/j.bjps.2011.12.027
- López Figueroa F. Implicaciones dermatológicas del cambio climático y de la disminución de la capa de ozono [Climate change and the thinning of the ozone layer: implications for dermatology]. Actas Dermosifiliogr. 2011 Jun;102(5):311‑5. Spanish. https://doi.org/10.1016/j.ad.2010.12.006
- Autier P. Sunscreen abuse for intentional sun exposure. British Journal of Dermatology 2009;161(l.3):40‑45. https://doi.org/10.1111/j.1365-2133.2009.09448.x
- Dale Wilson B, Moon S, Armstrong F. Comprehensive review of ultraviolet radiation and the current status on sunscreens. J Clin Aesthet Dermatol. 2012 Sep;5(9):18‑23.
- Almutawa F, Buabbas H. Photoprotection: Clothing and Glass. Dermatol Clin. 2014;32(3): 439‑x. https://doi.org/10.1016/j.det.2014.03.016
- Robinson JK, Friedewald J, Gordon EJ. Perceptions of Risk of Developing Skin Cancer for Diverse Audiences: Enhancing Relevance of Sun Protection to Reduce the Risk. J Cancer Educ. 2016 Mar;31(1):153‑7. https://doi.org/10.1007/s13187-015-0885-1
- Sibaud V, Delord J‑P, Robert C. Dermatología de los tratamientos contra el cáncer. Guía práctica. Editions Privat. 2015.
- Sanmartín O, Beato C, Suh-Oh HJ, Aragón I, España A, Majem M, Segura S, Gúrpide A, Botella R, Grávalos C. Clinical Management of Cutaneous Adverse Events in Patients on Chemotherapy: A National Consensus Statement by the Spanish Academy of Dermatology and Venereology and the Spanish Society of Medical Oncology. Actas Dermosifiliogr (Engl Ed). 2019 Jul‑Aug;110(6):448‑459. English, Spanish. https://doi.org/10.1016/j.ad.2019.01.011
- Maslin DL. Do suncreens protect us? Int J Dermatol. 2014 Nov;53(11):1319‑23. https://doi.org/10.1111/ijd.12606
- Levy-Shraga Y, Cohen R, Ben Ami M, Yeshayahu Y, Temam V, Modan-Moses D. Sun Exposure and Protection Habits in Pediatric Patients with a History of Malignancy. PLoS One. 2015 Sep 8;10(9):e0137453. https://doi.org/10.1371/journal.pone.0137453
- Lin JS, Eder M, Weinmann S. Behavioral Counseling to Prevent Skin Cancer: A Systematic Review for the U.S. Preventive Services Task Force. Ann Intern Med. 2011;154(3):190‑201. https://doi.org/10.7326/0003-4819-154-3-201102010-00009
- Thomas M, Rioual E, Adamski H, Roguedas AM, Misery L, Michel M, Chastel F, Schmutz JL, Aubin F, Marguery MC, Meyer N. Physicians involved in the care of patients with high risk of skin cancer should be trained regarding sun protection measures: evidence from a cross sectional study. J Eur Acad Dermatol Venereol. 2011 Jan;25(1):19‑23. https://doi.org/10.1111/j.1468-3083.2010.03673.x
- Gilaberte Y, González S. Novedades en fotoprotección. Actas Dermosifiliogr. 2010;101(8):659‑672. https://doi.org/10.1016/j.ad.2010.04.003
- Bosch R, Philips N, Suárez-Pérez JA, Juarranz A, Devmurari A, Chalensouk-Khaosaat J, González S. Mechanisms of Photoaging and Cutaneous Photocarcinogenesis, and Photoprotective Strategies with Phytochemicals. Antioxidants (Basel). 2015 Mar 26;4(2):248‑68. https://doi.org/10.3390/antiox4020248
- Carrascosa JM. El futuro se hace presente en fotoprotección solar. Elsevier Piel. 2011;26(7):311‑314. https://doi.org/10.1016/j.piel.2011.03.002
- Young AR, Claveau J, Rossi AB. Ultraviolet radiation and the skin: Photobiology and sunscreen photoprotection. J Am Acad Dermatol. 2017 Mar;76(3S1):S100‑S109. https://doi.org/10.1016/j.jaad.2016.09.038
- Iannacone MR, Hughes MC, Green AC. Effects of sunscreen on skin cancer and photoaging. Photodermatol Photoimmunol Photomed.2014;30(2‑3): 55‑61. https://doi.org/10.1111/phpp.12109
- Surber C, Ulrich C, Hinrichs B, Stockfleth E. Photoprotection in immunocompetent and immuno compromised people. 2012;167(s2):85‑93. https://doi.org/10.1111/j.1365-2133.2012.11093.x
- Yiannias JA, Laman SD, Stevens R, Rkein AM, Nelson E, Noble BN. Skin cancer prevention in annual performance of total skin examination, photoprotection counseling, and patient instruction of self-skin examination. Int J Dermatol. 2014 Aug;53(8):981‑4. https://doi.org/10.1111/ijd.12066
- Lim HW, et al. Current challenges in photoprotection. J Am Acad Dermatol.2017;76(3S1):S91‑9. https://doi.org/10.1016/j.jaad.2016.09.040
- Wu SZ, Jiang P, DeCaro JE, Bordeaux JS. A qualitative systematic review of the efficacy of sun protection education in organ transplant recipients. J Am Acad Dermatol. 2016 Dec;75(6):1238‑1244.e5. https://doi.org/10.1016/j.jaad.2016.06.031
- Stiefel C, Schwack W. Photoprotection in changing times - UV filter efficacy and safety, sensitization processes and regulatory aspects. Int J Cosmet Sci. 2015 Feb;37(1):2‑30. https://doi.org/10.1111/ics.12165
- Skotarczak K, Osmola-Mankowska A, Lodyga M, Polanska A, Mazur M, Admski Z. Photoprotection: facts and controversies. Eur Rev Med Pharmacol Sci. 2015 Jan;19(1):98‑112.
- Schroeder P, Calles C, Krutmann J. Skin Therapy Lett. Prevention of infrared‑A radiation mediated detrimental effects in human skin. 2009 Jun;14(5):45.
- Mahmoud BH, Hexsel CL, Hamzavi IH, Lim HW. Effects of Visible Light on the Skin. Photochem Photobiol. 2008; 84(2):450‑62. https://doi.org/10.1111/j.1751-1097.2007.00286.x
- Valenzuela Landaeta K, Espinoza Piombo M. Estrés oxidativo, carcinogénesis cutánea por radiación solar y quimioprotección con polifenoles. Piel. 2012; 27(8):446‑52. https://doi.org/10.1016/j.piel.2011.11.015
- Wang J, Pan L, Wu S, Lu L, Xu Y, Zhu Y, Guo M, Zhuang S. Recent Advances on Endocrine Disrupting Effects of UV Filters. Int J Environ Res Public Health. 2016 Aug 3;13(8):782. https://doi.org/10.3390/ijerph13080782
- Gray JM, Rasanayagam S, Engel C, Rizzo J. State of the evidence 2017: an update on the connection between breast cancer and the environment. Environ Health. 2017; 16(1):94. https://doi.org/10.1186/s12940-017-0287-4
- Charalambides M, Kibbi N, Young AR. Effect of sunscreen application under maximal-use conditions on plasma concentration of sunscreen active ingredients: a critical appraisal. Br J Dermatol. 2020 Jun;182(6):1345‑1347. https://doi.org/10.1111/bjd.18803
- Fernández Martín ME, et al. Oncological cosmetics: cosmetic selection criteria. Aesthetic Medicine. Volume 5, No 2, April/June 2019.
- González Márquez ML, Ordoñez Iriarte JM, Caballo Diéguez C. Alteradores endocrinos: estado de la cuestión de la Unión Europea. Rev. Salud Ambient. 2019; 19(1):86‑94. http://ojs.diffundit.com/index.php/rsa/article/view/947
- Gilaberte Y, Carrascosa JM. Realidades y retos de la fotoprotección en la infancia. Actas Dermosifiliogr. 2014; 105(3):253‑262. https://doi.org/10.1016/j.ad.2013.05.004
- Schalka S, et al. Brazilian Consensus on Photoprotection. An Bras Dermatol.2014; 89(6s1):01‑74. https://doi.org/10.1590/abd1806-4841.20143971
- Simonsen AB, Koppelhus U, Sommerlund M, Deleuran M. Photosensitivity in atopic dermatitis complicated by contact allergy to common sunscreen Ingredients. Contact Dermatitis. 2016; 74(1):56‑8. https://doi.org/10.1111/cod.12477
- Serafini MR, Guimarães AG, Quintans JS, Araújo AA, Nunes PS, Quintans-Júnior LJ. Natural compounds for solar photoprotection: a patent review. Expert Opin Ther Pat. 2015; 25(4):467‑78. https://doi.org/10.1517/13543776.2014.1000863
- Cohen PA. The Supplement Paradox: Negligible Benefits, Robust Consumption. JAMA. 2016; 316(14):1453‑1454. https://doi.org/10.1001/jama.2016.14252

